腎性貧血の症状・診断・治療
腎性貧血とは
腎性貧血は腎臓が原因で起こる貧血で、主に腎機能低下に伴って生じる貧血と言えます。
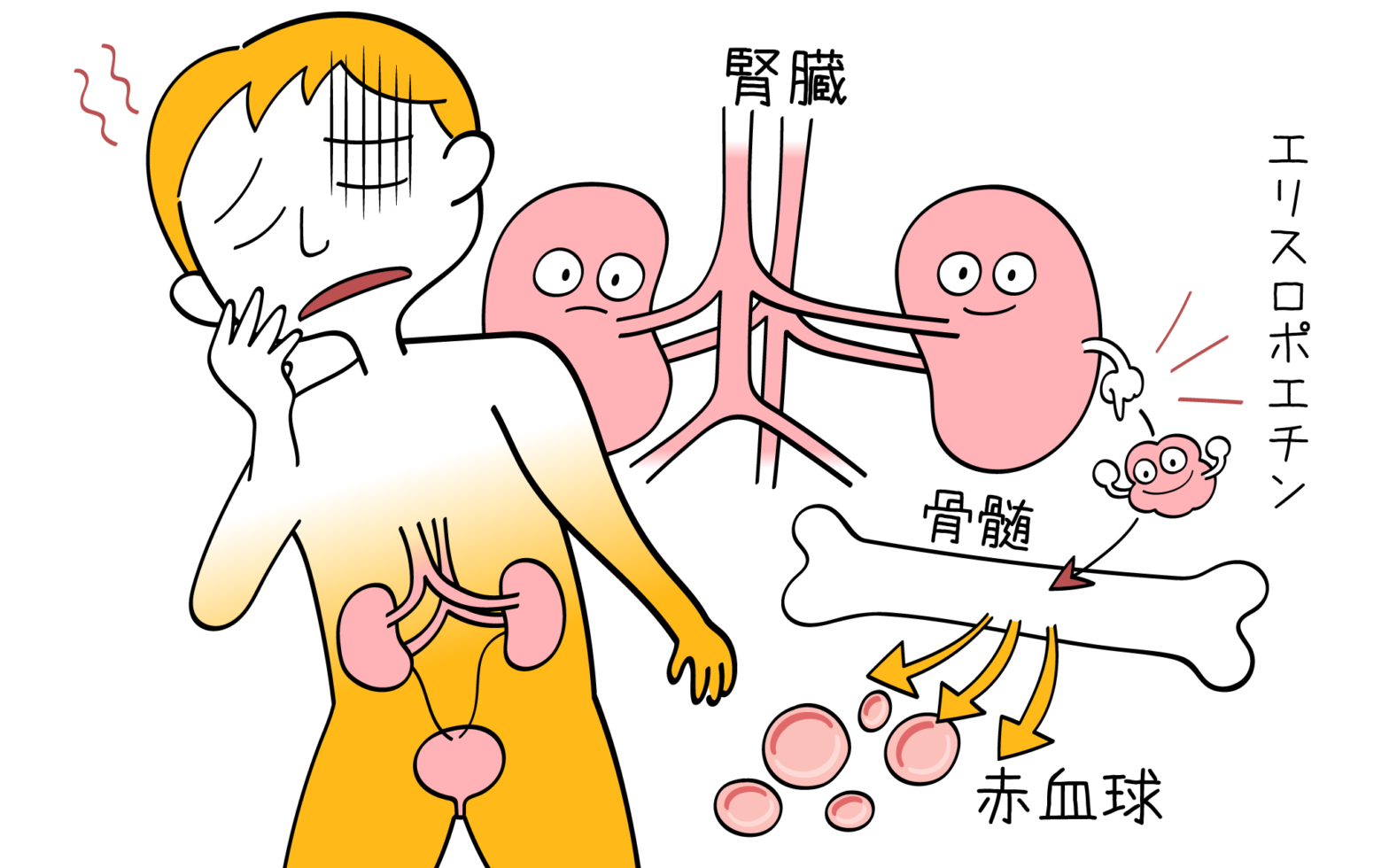
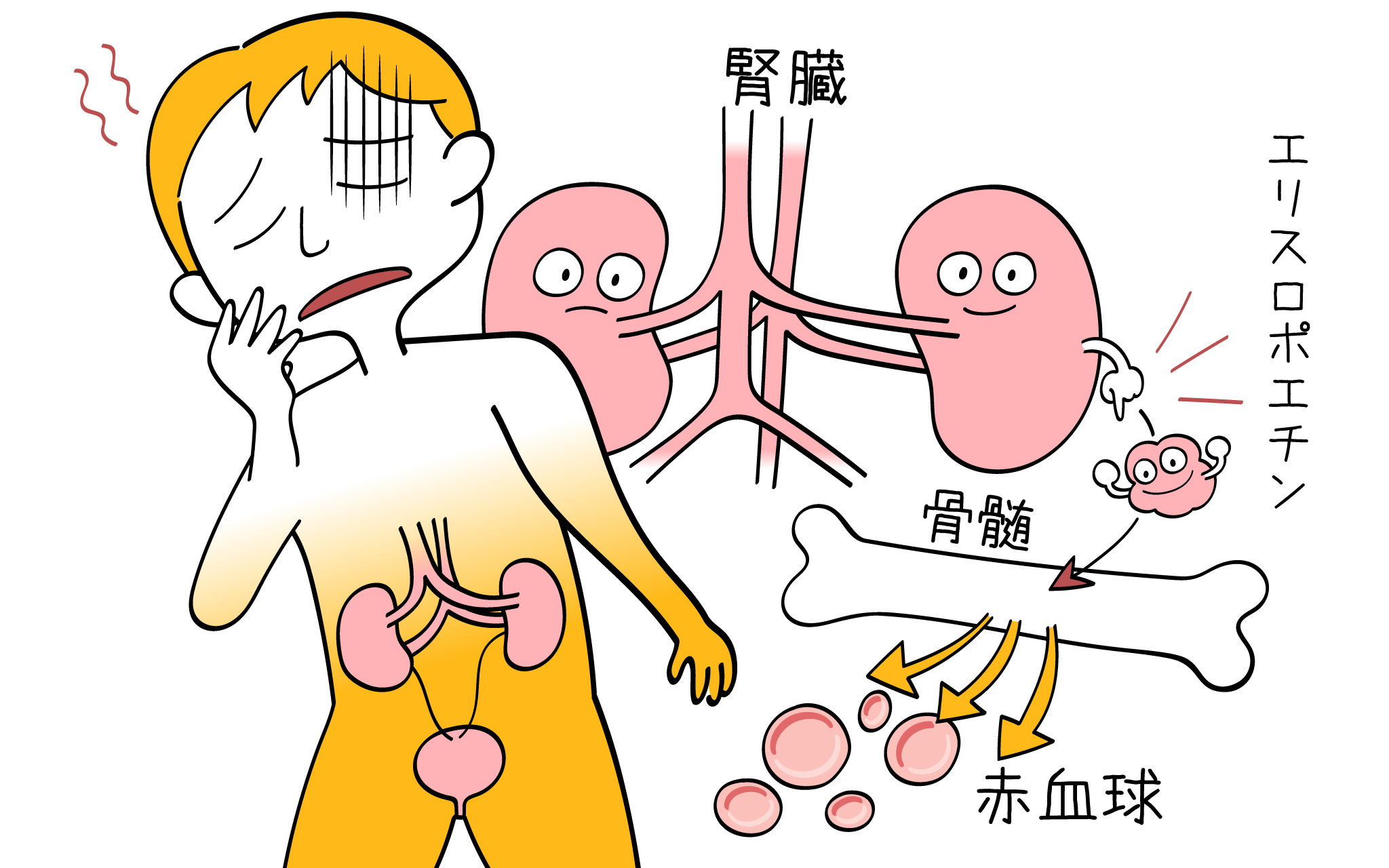
腎臓と言えば、「体内の老廃物を濾過して、おしっこをつくるところ」というイメージがあるかもしれませんが、腎臓にはホルモンを分泌するという重要な役割もあります。
腎臓ではいくつかのホルモンが分泌されますが、その内の1つにエリスロポエチンというホルモンがあります。
エリスロポエチンとは?
エリスロポエチン(EPO)は骨髄を刺激して赤血球を産生させるホルモンです。通常、酸素の少ない状態(低酸素状態)を感知すると腎臓によって分泌されます。
腎性貧血が起こるメカニズムは、腎臓が何らかの原因で障害され腎機能が低下してくると、このエリスロポエチンを分泌する能力も低下します。
その結果、「骨髄で赤血球の産生がされなくなり、貧血を引き起こす」というものになります。
貧血の原因は多岐にわたりますが、原因にかかわらず、「赤血球量が減少し、組織や臓器に運搬される酸素量が低下すること」が病態の根幹となります。
ですので腎性貧血の症状も一般的な貧血の症状と同じとなりますが、慢性的に貧血の状態が続くと、身体全体の機能低下を引き起こす可能性があります。
心腎連関(心・腎・貧血の悪循環)
一般的に腎性貧血は腎機能障害の進行と共に悪化します。貧血になると体内の主要臓器への酸素供給が低下しますが、慢性的な低酸素状態が続くと腎臓病が進行することが分かっています。
全身に供給される酸素の量が低下すると、それを補うように心臓が代償的に働き心臓の負担が増加します。
心臓の負担が長期的に続くと、左心室肥大となり全身へ血流を送る量が少なくなり、組織や主要臓器への酸素供給が低下するという悪循環が起こります。
また、心臓への負担は、心臓のポンプ機能が低下のほかに、心不全のリスクの増加、心筋梗塞や脳卒中のリスクを増加させます。
このように心臓と腎臓が相互に影響し合い貧血を助長させる悪循環を起こす状態を、心腎貧血症候群とも呼ばれています。
心腎貧血症候群は、心臓と腎臓の機能をさらに悪化させ、貧血の症状を悪化させる可能性があります。
総合的なアプローチが必要
このため、複数の臓器系統を対象とした包括的な治療が必要となります。
貧血はそれだけで慢性腎疾患を進行させる要因となるので、ESA製剤(エリスロポエチン刺激製剤)で貧血を早期に改善させることで慢性腎疾患進行を抑えられるという報告があります。
貧血の原因は多様であるため、腎性貧血患者さんの割合を正確に把握することは困難です。しかし、慢性腎疾患(CKD)患者の中で貧血を経験する人々の割合は高く、CKDの進行とともに、その頻度は増加します。
例えば、透析を必要とするCKDの末期段階では、ほぼ全ての患者が何らかの形の貧血を経験します。
これは、この段階では腎臓が十分なエリスロポエチンを産生できなくなり、赤血球の産生が十分に行われなくなるからです。
腎性貧血の症状と予後
腎性貧血の症状
腎性貧血の症状も一般的な貧血と症状は同じです。
- 疲れやすい
- 息が切れ
- 動悸
- めまい・ふらつき
- 立ちくらみ
- 耳鳴り
- 頭痛
- 肩こり
- 眠気
- 食欲不振
- 悪心
- 性機能低下 など
腎性貧血の予後
腎性貧血自体は死亡原因とはなりませんが、心臓への負担増大や生活の質(QOL)の低下を引き起こすため、適切な治療が必要です。
腎性貧血の診断と分類
腎性貧血の診断
貧血を起こす疾患は様々ありますが、腎機能低下以外で生じる様々な貧血の原因を否定することができて始めて、腎性貧血と診断されます。
貧血の原因が腎機能障害によるエリスロポエチンの産生不足によるものだと診断するためには、血液検査を中心とした検査を行います。
日本透析医学会の慢性腎臓病患者における腎性貧血治療のガイドラインでは腎性貧血の診断を以下の様に挙げています。
- 腎性貧血とは,腎臓においてヘモグロビンの低下に見合った十分量のエリスロポエチン(EPO)が産生されないことによってひき起こされる貧血であり,貧血の主因が腎障害(CKD)以外に求められないものをいう.
保存期 CKD 患者では,血中 EPO 濃度の測定が診断に有用なことがある. - EPO 産生低下以外の貧血発症要因として,何らかの因子による赤血球造血の抑制・赤血球寿命の短縮・鉄代謝の障害・透析回路における残血・出血・栄養障害など,さまざまな因子の関与が想定されているが,十分に解明されていない.
- 貧血の診断基準値としてはヘモグロビン(Hb)値を用いるべきであり,日本人における貧血の診断は年齢,性差を考慮して以下の基準で行うのが妥当である.腎性貧血の診断基準はこれに従う.
ただし,治療における判断は各章に推奨・提案する内容を基準に行う. - 腎性貧血の診断では,貧血をきたすさまざまな血液疾患を鑑別する必要がある.
血液疾患の鑑別には
① 白血球,血小板異常の有無(芽球の存在を含めた分画,形態,数の異常)
② MCV 値による貧血の分類(小球性・正球性・大球性)
③ 網赤血球数の増減
④ 血中 EPO 濃度の測定
が役立つ.
| 60歳未満 | 60歳以上 70歳未満 | 70歳以上 | |
|---|---|---|---|
| 男性 | <13.5g/dL | <12.0g/dL | <11.0g/dL |
| 女性 | <11.5g/dL | <10.5g/d | <10.5g/dL |
腎性貧血の分類
腎性貧血そのものは特定の分類スキームに基づいて分けられてはいません。しかし、一般的に腎性貧血は腎機能障害の進行と共に悪化します。
したがって、腎疾患の進行度や腎機能障害の程度により、間接的に腎性貧血の程度を推測することができます。
それでも、貧血そのものはしばしばその程度(軽度、中等度、重度)により分類されます。この分類は主にヘモグロビンレベルに基づいています。以下に一般的な分類を示します
| 軽度 | 中等度 | 重度 | |
|---|---|---|---|
| ヘモグロビン値 | <11g/dL | 8~10g/dL | <8g/dL |
腎性貧血の分類
腎性貧血の治療には以下の5つの方法があり
- 鉄補給療法
- ESA製剤
- ビタミン補給療法
- HIF-PH阻害剤
- 輸血
- 治療の開始ヘモグロビン基準:11g/dL未満
- 目標ヘモグロビン値:11~12g/dL
とされています。
そして、治療中は定期的に血液検査を行いヘモグロビン値を基準値内におさまるようにコントロールする必要があります。
ここで大切なことは、ヘモグロビン値の上限があるということです。ヘモグロビン値が低すぎると、貧血症状により日々の生活の質が低下します。
しかし、ヘモグロビン値が基準より高いと血栓症(血液の固まりが血管を塞ぐ状態)のリスクが増大します。
これは特に、エリスロポエチンなどのエリスロポエチン刺激薬(ESA)を用いて赤血球の生産を刺激する治療において懸念されます。
血液が濃すぎると、血栓が形成されやすくなり、心筋梗塞や脳梗塞などの重大な合併症を引き起こす可能性があるからです。
このような理由から、定期的な血液検査と治療の調整を行い適切なヘモグロビンレベルを維持することはとても重要とされています。
鉄補給療法とは
腎性貧血の患者さんは鉄欠乏症を合併していることが多く、これはESA製剤の効果を阻害します。したがって、鉄補給療法は多くの場合、初期の治療選択肢として用いられます。
血液検査にて鉄欠乏の所見が見られる場合や、鉄補給が不十分であると判断された場合には、経口または静脈内で鉄剤が投与されます。
鉄補給療法をする際の注意点としては、鉄過剰を引き起こす可能性や、便秘、胃の不快感などの副作用があります。
ESA製剤
ESA製剤(エリスロポエチン刺激剤)とは、エリスロポエチンの働きを補い、赤血球の産生を刺激する薬剤のことをいいます。ESA製剤は骨髄を刺激して赤血球の産生を促進します。
患者が鉄補給療法に反応しない場合、または既に鉄補給療法を受けているにもかかわらずヘモグロビンレベルが低い場合には、ESA製剤が投与されます。
一般的には、ESA製剤は皮下注射または静脈内投与で使用され、透析をしている場合は透析回路内に注入されます。
ESA製剤は赤血球の産生を増加させますが、一部の患者では血栓形成のリスクが高まる可能性があります。そのため、治療中は血液の粘度や血栓形成の兆候を観察する必要があります。
- ダルベポエチンアルファ(商品名:ネスプ)
- エポエチンベータ(商品名:エポジン)
- エポエチンアルファ(商品名:エスポー)
- エポエチンベータペゴル(商品名:ミルセラ)
ビタミン補給療法
ビタミン補給療法は、ビタミンB12または葉酸の欠乏が確認された場合に行われます。ビタミンB12または葉酸は赤血球の生産に必要なビタミンです。
HIF-PH阻害剤
HIF-PH阻害剤は、2019年に日本で承認された比較的新しい薬剤です。腎性貧血の新たな治療選択肢として開発されました。
HIF-PH阻害剤は低酸素状態をつくりだし、身体が自然にエリスロポエチンを生成するよう刺激します。
これらの薬剤はESA治療に対して反応が不十分な患者や、ESA治療を受けることが適切でないと判断された患者に対して選択されることがあります。
HIF-PH阻害剤は、通常、経口薬として利用されます。一部の患者では、高血圧やヘモグロビンレベルの過剰な上昇が報告されています。
そのため、HIF-PH阻害剤を使用する患者は定期的に血圧とヘモグロビンレベルをモニタリングする必要があります。
- ロキサデュスタット(商品名:エベレンゾ)
- ダプロデュスタット(商品名:ターブロック)
- バダデュスタット(商品名:バフセオ)
- エナロイ(商品名:エナロデュスタット)
- モリデュスタット(商品名:マスーレッド)
輸血
重度の貧血で、症状が重篤である、または急速にヘモグロビンレベルを上げる必要がある場合に、輸血が行われます。ただし、これは一次的な治療とされます。
今回腎性貧血について解説してきました。腎性貧血ではガイドラインに基づいた診断や治療法があり、治療の開始基準や目標設定も目安として定められています。
しかし、ヘモグロビンの目標値は患者さん一人ひとりの健康状態、年齢、症状、生活の質等により変わるため、医療チームと患者さんが一緒に決定することが重要です。
【お読みいただいた方へ】
医療法人社団こころみは、東京・神奈川でクリニックを運営しています。
「家族や友達を紹介できる医療」を大切にし、社会課題の解決を意識した事業展開をしています。
上野御徒町こころみクリニックでは、血液患者さんの治療と社会生活の両立を目指し、大学病院と夜間連携診療を行っています。
医療職はもちろんのこと、法人運営スタッフ(総合職)も随時募集しています。
取材や記事転載のご依頼は、最下部にあります問い合わせフォームよりお願いします。
カテゴリー:こころみ医学 投稿日:2023年11月16日
関連記事
【販売中止】フェルムカプセル(一般名:フマル酸第一鉄カプセル)の効果と副作用
フェルムカプセル(一般名:フマル酸第一鉄カプセル)は、鉄欠乏性貧血に処方されるカプセル剤です。 徐放性の薬剤であり、1日の内服回数を少なくすることで服用の負担を軽減できます。 今回は、フェルムカプセルの効果や副作用につい… 続きを読む 【販売中止】フェルムカプセル(一般名:フマル酸第一鉄カプセル)の効果と副作用
投稿日:
人気記事

紫斑病の症状・診断・治療
紫斑病とは? 紫斑病とは、止血に重要な働きをしている血小板が減少してしまうことなどで、血が止まりにくくなっているときに起こります。 その原因は様々で、血小板の機能に異常がある場合、凝固因子といわれる止血に必要なタンパクが… 続きを読む 紫斑病の症状・診断・治療
投稿日: