血栓性血小板減少性紫斑病とは?

血小板の凝固や粘着などを調整する酵素の機能低下により、血小板血栓が多発する病気で、血栓により血小板が過剰に消費されることで減少し、紫斑ができやすくなります。
同時に赤血球が崩壊しやすくなって溶血性貧血をおこし、また、全身の細い動脈(とくに腎臓、脳、冠状動脈)が血小板血栓で詰まることで、腎機能障害、発熱、精神状態の変化、頭痛、マヒなどを伴うことがあります。
とくに5つの特徴的な症状(紫斑・溶血性貧血・腎機能障害・発熱・中枢神経症状)が有名な病気になります。
この病気もITPとならび、指定難病(指定難病64)の紫斑病となっています。
血栓性血小板減少性紫斑病の症状
この病気には5つの特徴的な症状があります。
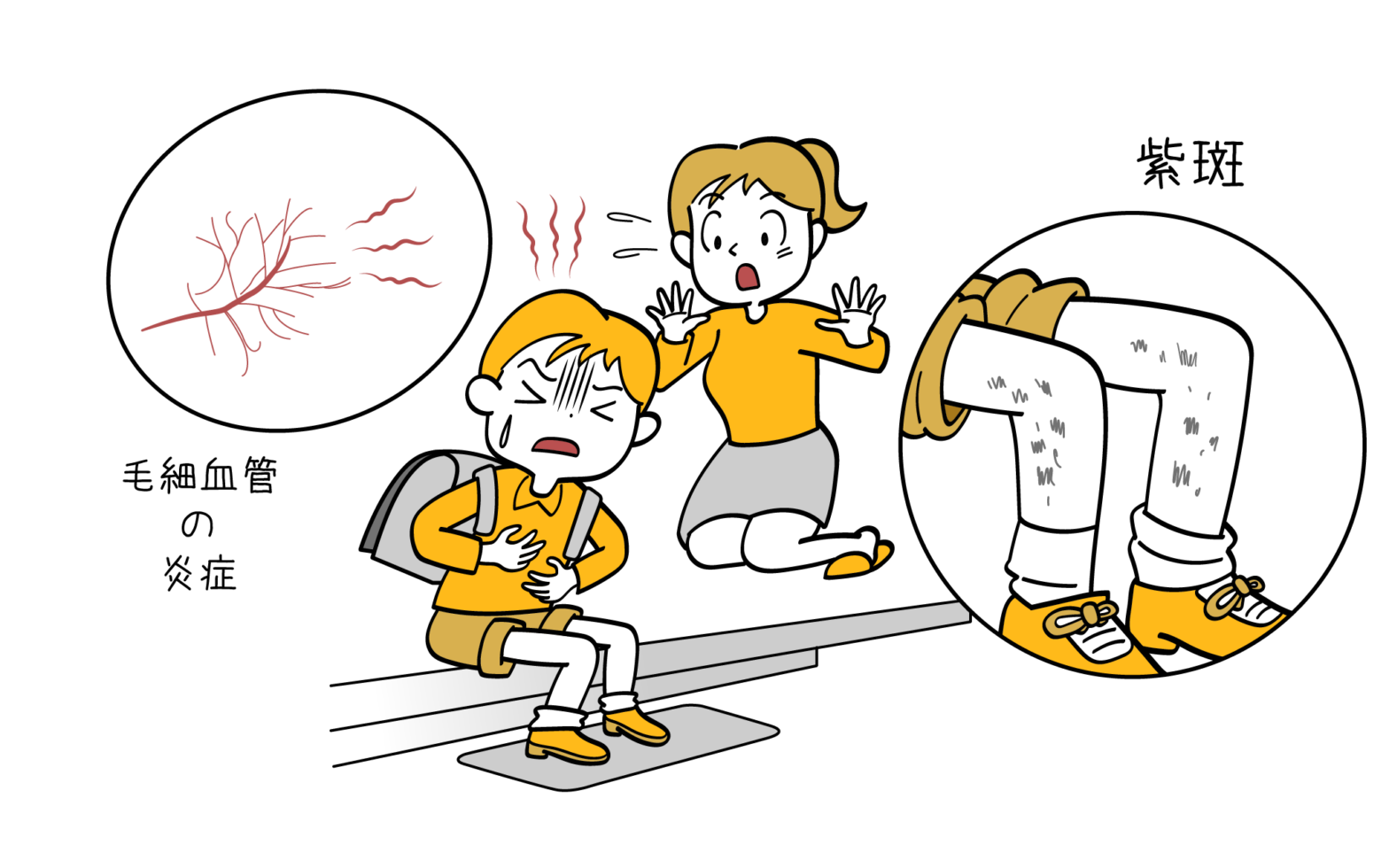
- 血小板の減少による紫斑
- 溶血性貧血(赤血球が崩壊しやすくなって減少する)
- 腎機能障害
- 発熱
- 多彩に変化する中枢神経症状(抑うつ、興奮、意識障害、運動麻痺など)
血小板の減少による紫斑
この病気では血小板血栓が多発し、その分正常な血小板が減少してしまいます。紫斑は3mm以下の細かな点状紫斑が主で、足や手などを中心に現れますが状態によって様々です。
溶血性貧血
血管の壁に多く張り付いた血小板血栓の存在により、毛細血管内はクモの巣が張りめぐらされたような状態になります。
そこを赤血球が通過するときに壊されてしまい、溶血性の貧血(破砕赤血球)がおこります。
貧血により、動悸、息切れ、疲れやすさ、顔色の悪さ、めまいなどがみられるようになります。
腎機能障害
血小板血栓は腎臓の毛細血管につきやすい特徴があるため、腎臓への血流が減って腎機能に障害がおこります。
血尿やタンパク尿が確認され、ひどくなるとまれに腎不全に進行することもあります。
発熱
全身性の炎症や機能低下から発熱がおこることもあります。
38℃以上の高熱であることが多く、重度なら40℃近い高熱になります。これによって頭痛がみられることもあります。
多彩で変化する中枢神経症状
血小板血栓は腎臓とともに脳の血管にもつきやすく、脳への血流が妨げられることで、様々な中枢神経症状が認められます。
抑うつや興奮といった精神状態の変化、頭痛や運動麻痺、視力障害や言語障害、意識障害などがおこります。
これらの症状にはムラがあり、とくに脳障害は同じ症状が継続せず、重くなったり軽減したり、不安定さに特徴があるとされています。
血栓性血小板減少性紫斑病の原因
この病気の直接的な原因は、『ADAMTS13酵素』という酵素の働きが弱くなってしまうことです。
『ADAMTS13酵素』は、別名『フォンビルブランド因子(vWF因子)』と呼ばれる因子を切断する酵素です。肝臓で産生されます。
vWF因子は、血小板同士をくっつける血小板糊(のり)の働きをします。
本来なら適度な範囲で切断されるよう『ADAMTS13酵素』が働くのですが、この病気ではその酵素の働きが失われ、血小板糊であるvWF因子が大きな重合体となり、血液中に存在するようになります。
そのため、血小板同士非常にくっつきやすくなって次々に血小板血栓ができ、正常な働きの血小板が減少するとともに、血栓によって血流が妨げられて腎機能や脳機能に障害をおこします。
本来、全身の毛細血管は赤血球が通れる太さがありますが、血管内に血小板が張り付くと血小板成分のフィブリンが血管内にクモの巣のように張りめぐらされ、赤血球がうまく通過できなくなって壊れてしまいます。その結果、溶血性貧血がおこります。
つまりこの病気の根本は『ADAMTS13酵素』の機能低下なのですが、その原因としては、
- あるきっかけで『ADAMTS13酵素』に対する自己抗体ができてしまうこと
- 重症の肝機能障害により酵素の産生自体が減ってしまうこと
- 生まれつき(遺伝性)
などの要素が知られています。
『ADAMTS13酵素』に対する自己抗体ができてしまうきっかけとしては、一部の経口避妊薬(ピル)、一部の抗がん剤、膠原病、感染症などの可能性が報告されています。
血栓性血小板減少性紫斑病の分類と患者数
この病気は1924年に米国の医師によって最初に報告されましたが、特徴的な5症状が定義づけられたのは1966年のことです。
5つの特徴がすべてそろうのは30%以下といわれていて、近年では5つすべての特徴がそろわなくても、血小板減少と溶血性貧血があれば血栓性血小板減少性紫斑病 (TTP) の可能性を視野に診断を行うとの考え方が主流です。
TTPと似たような症状を示す病気に溶血性尿毒症症候群 (HUS) という病気があり、血小板減少症、溶血性貧血、腎機能障害を特徴とします。
2つの差は、溶血性尿毒症症候群 (HUS) の方が腎機能障害が重度という点ですが、実際のところは区別するのが難しいケースもあり、2つはどちらも血栓性微小血管症という共通のカテゴリーに入っています。
原因とよくみられる年齢・性別
患者さんの数は診断基準が無かった時代には診断される人は少なく、人口100万人あたり毎年4人程度の発症 (0.0004%) と報告されていました。
しかし病気が広く認識されるようになり診断を受ける人の数は増えましたが、近年の厳密な診断基準に準じれば100万人あたり毎年4人程度の発症がやはり妥当ではないかと考えられています。
この病気には、先天性(生まれつきのもの)と後天性(後からおこった何らかの異常によるもの)の2タイプがあります。
先天性では『ADAMTS13』という遺伝子の異常が原因で、生後まもなく重症の黄疸と血小板減少を発症します。先天性は極めてまれで、『Upshaw-Schulman症候群 (USS) 』という別の病名で知られています。
一方、後天性は全体の95%以上を占め、発症年齢は10~40代を中心に、幼児から老人までと幅広いのが特徴です。
男女差は全体ではやや女性が多いといわれていますが、20代・30代では1:2の比率で女性に多いとされ、一部の経口避妊薬(ピル)との関連も指摘されています。
血栓性血小板減少性紫斑病の治療
この病気の治療は、血液の液体成分である血漿を交換する血漿交換療法が基本になります。
血漿交換療法が導入されてから、患者さんの予後は大幅に改善されました。
血漿交換療法
病期の根本原因となっている血液中『ADAMTS13酵素』への自己抗体を除去し、活性を高めるために、vWF因子切断酵素への自己抗体を血漿分離機で取り除き、新鮮凍結血漿を輸血することで正常な酵素を定期的に補充します。
この治療法が確立して以来、治療効果は大幅に改善されました。多くの患者さんは治療を継続しながら通常の生活をおくれるようになっています。
ただ、中にはこの治療の効果がみられない難治例もあるため、様々な治療法が併用・検討されることもあります。
ステロイド療法
多くの症例では、血漿交換と同時にステロイド療法を実施します。
ステロイドは内服と短期間に大量投与するパルス療法があります。状態に応じて検討されます。
抗血小板療法
治療で回復し血小板数が増加すると再血栓ができやすくなるため、血栓を防ぐ抗血小板薬を使用することがあります。
免疫抑制剤・ガンマグロブリン製剤
難治性のケースでは、免疫抑制剤(ビンクリスチンやシクロスポリンなど)や、ガンマグロブリン製剤が用いられることもあります。
近年はリツキシマブ(商品名:リツキサン)という抗体製剤の投与がこの病気に有効であるという報告も多くされています。
人工透析
腎機能障害が重症で腎不全となったときは、人工透析が行われます。



![画像名の[sample]の部分に記事の名前を入れます](https://ueno-okachimachi-cocoromi-cl.jp/wp-content/uploads/2023/01/378123a85308949b14579f3b1dd9a9c4.png)
![画像名の[sample]の部分に記事の名前を入れます](https://ueno-okachimachi-cocoromi-cl.jp/wp-content/uploads/2025/03/dr_watanabe_s.png)